Pengkajian Sistem Pernapasan
Pengkajian Umum Sistem Pernapasan
Perawat yang memberikan asuhan keperawatan pada klien dengan gangguan pernapasan melakukan dan menginterpretasi berbagai prosedur pengkajian. Data yang dikumpulkan selama pengkajian digunakan sebagai dasar untuk membuat rencana asuhan keperawatan klien.
Proses pengkajian keperawatan harus dilakukan dengan sangat individual (sesua masalah dan kebutuhan klien saat ini). Dalam menelaah status pernapasan klien, perawat melakukan wawancara dan pemeriksaan fisik untuk memaksimalkan data yang dikumpulkan tanpa harus menambah distres pernapasan klien. Setelah pengkajian awal perawat memilih komponen pemeriksaan yang sesuai dengan tingkat distres pernapasan yang dialami klien. Komponen pemeriksaan pulmonal harus mencakup tiga kategori distres pernapasan yaitu akut, sedang, dan ringan (Kotak Displai 2-1).
Karena tubuh bergantung pada sistem pernapasan untuk dapat hidup, pengkajian pernapasan mengandung aspek penting dalam mengevaluasi kesehatan klien. Sisten pernapasan terutama berfungsi untuk mempertahankan pertukaran oksigen dan karbon dioksida dalam paru-paru dan jaringan serta untuk mengatur keseimbangan asam-basa Setiap perubahan dalam sistem ini akan mempengaruhi sistem tubuh lainnya. Pada penyakit pernapasan kronis, perubahan status pulmonal terjadi secara lambat, sehingga memungkinkan tubuh klien untuk beradaptasi terhadap hipoksia. Namun demikian, pada perubahan pernapasan akut seperti pneumotoraks atau pneumonia aspirasi, hipoksia terjadi secara mendadak dan tubuh tidak mempunyai waktu untuk beradaptasi, sehingga dapat menyebabkan kematian.
Riwayat kesehatan klien diawali dengan mengumpulkan informasi tentang data biografi, yang mencakup nama, usia, jenis kelamin, dan situasi kehidupan klien. Data demografi biasanya dicatat pada formulir pengkajian rumah sakit atau klinik. Perhatikan usia biologik klien dan bandingkan dengan penampilannya. Apakah klien tampak sesuai dengan usianya? Kelainan seperti kanker paru dan penyakit paru kronis sering membuat klien tampak lebih tua dari usia sebenarnya. Situasi kehidupan. apakah klien hidup sendiri, dengan anak-anak, atau dengan orang terdekat (kerabat), penting untuk diketahui sehingga perawat dapat membuat rencana pemulangan yang sesuai.
Riwayat pernapasan mengandung informasi tentang kondisi klien saat ini dan masalah-masalah pernapasan sebelumnya. Wawancarai klien dan keluarga dan fokuskan pada manifestasi klinik tentang keluhan utama, peristiwa yang mengarah pada kondisi saat ini, riwayat kesehatan terdahulu, riwayat keluarga, dan riwayat psikososial.
Kotak Displai 2-1 Pedoman Melakukan Pengkajian Klinik*
Rincian dan
waktu yang dibutuhkan untuk pengumpulan riwayat pernapasan bergantung
pada kondisi klien (mis. akut, kronis, atau darurat). Ucapkan pertanyaan
sederhana, menggunakan kalimat pendek yang mudah dipahami. Bilamana
diperlukan, ulang pertanyaan untuk memperjelas pernyataan yang tidak
dimengerti oleh klien. Ajukan pertanyaan yang mengarah pada aktivitas
sehari-hari klien (mis. apakah Anda mampu membawa belanjaan sendiri?
Apakah Anda mampu merapikan tempat tidur Anda sendiri ? Apakah Anda
mampu membersihkan rumah tanpa bantuan (mis. menyapu)? Mandi sendiri,
atau mengenakan pakaian sendiri tanpa bernapas terengah-engah?
Kumpulkan riwayat pernapasan yang lengkap sesuai dengan kondisi klien. Mengajukan pertanyaan secara detail akan memberikan petunjuk yang bermanfaat tentang (1) manifestasi gangguan pernapasan, (2) tingkat disfungsi pernapasan, (3) pengertian klien dan keluarga tentang kondisi dan penatalaksanaannya, dan (4) sistem pendukung dan kemampuan keluarga untuk mengatasi kondisi.
Gejala Saat IniKumpulkan riwayat pernapasan yang lengkap sesuai dengan kondisi klien. Mengajukan pertanyaan secara detail akan memberikan petunjuk yang bermanfaat tentang (1) manifestasi gangguan pernapasan, (2) tingkat disfungsi pernapasan, (3) pengertian klien dan keluarga tentang kondisi dan penatalaksanaannya, dan (4) sistem pendukung dan kemampuan keluarga untuk mengatasi kondisi.
KELUHAN UTAMA
Keluhan utama dikumpulkan untuk menetapkan prioritas intervensi keperawatan dan untuk mengkaji tingkat pemahaman klien tentang kondisi kesehatannya saat ini. Keluhan umum penyakit pernapasan mencakup dispnea, batuk, pembentukan sputum, hemoptisis, mengi, dan nyeri dada. Fokuskan pada manifestasi dan prioritaskan pertanyaan untuk mendapatkan suatu analisis gejala.
Dispnea
Dispnea adalah kesulitan bernapas dan merupakan persepsi subjektif kesulitan ber¬napas, yang mencakup komponen fisiologis dan kognitif. Dispnea sering menjadi salah satu manifestasi klinis dialami klien dengan gangguan pulmonal dan jantung. Komponen fisiologis dispnea tidak dimengerti dengan jelas, tetapi tampaknya lebih berkaitan dengan ventilasi pernapasan daripada pernapasan itu sendiri (Phipp, 1995).
Dispnea yang berkaitan dengan penyakit pernapasan, terjadi akibat perubahan patologi yang meningkatkan tekanan jalan napas, penurunan kompliens pulmonal, perubahan system pulmonal, atau melemahnya otot-otot pernapasan. Bedakan dispne dari tanda dan gejala lain. Takipnea mengacu pada frekuensi pernapasan lebih dari normal yang mungkin terjadi dengan atau tanpa dispnea. Hiperventilasi mengacu pada ventilasi yang lebih besar dari jumlah yang dibutuhkan untuk mempertahankan eliminasi normal karbon dioksida hiperventilasi diidentifikasi dengan mengamati tekanan parsial karbon dioksida arteri, atau PaCO2, yang kurang dari 40 mm Hg. Dispnea merupakan keluhan yang umum pada sindrom hiperventilasi. Penting juga untuk membedakan keletihan akibat aktivitas fisik dengan dispnea.
Klien yang yang mengalami dyspnea sebagai gejala utama biasanya mempunyai salah satu dari kondisi (1) penyakit kardiovaskular, (2) emboli pulmonal, (3) penyakit paru interstisial atau alveolar, (4) gangguan dinding atau otot dada, (5) penyakit paru obstruktif, atau (6) ansietas. Dispnea adalah gejala menonjol pada penyakit yang menyerangpercabangantrakheobronkhial, parenkim paru, spasium pleural. Dispnea juga dialami bila otot-otot pernapasan lemah, paralise, dan keletihan.
Batuk
Batuk adalah refleks protektif yang disebabkan oleh iritasi pada percabang; trakheobronkhial. Kemampuan untuk batuk merupakan mekanisme penting dala membersihkan jalan napas bagian bawah, dan banyak orang dewasa normalnya ban beberapa kali ketika bangun tidur pagi untuk membersihkan trakhea dan faring da sekresi yang telah menumpuk selama tidur. Batuk juga merupakan gejala yang palir umum dari penyakit pernapasan.
Pada klien dengan batuk kronis, biasanya sulit untuk mengkaji waktu aktual awitan batuk. Klien biasanya tidak menyadari kapan batuknya mulai timbul. Identifika faktor-faktor yang diyakini oleh klien (dan pasangan atau teman) sebagai pencetus terjadinya batuk. Hal-hal yang perlu dikaji adalah aktivitas, posisi tubuh, iritan di lingkungan (rumah atau tempat kerja), vokalisasi (bicara normal, berteriak, bernyanyi atau berbisik), cuaca, ansietas, dan infeksi.
Stimuli yang secara khas menyebabkan batuk adalah stimuli mekanik, kimiawi, dan inflamasi. Menghirup asap, debu, atau benda asing merupakan penyebab batuk yang paling umum. Bronkhitis kronis, asma, tuberkulosis, dan pneumonia secara khas menunjukkan batuk sebagai gejala yang menonjol. Batuk dapat dideskripsikan berdasarkan waktu (kronis, akut, dan paroksismal [episode batuk hebat yang sulit dikontrol]; berdasarkan kualitas (produktif-nonproduktif, kering-basah, batuk keras menggonggong, serak, dan batuk pendek).
Informasi tentang obat-obat atau tindakan apa yang telah dilakukan klien untu mengatasi batuknya (mis. antitusif, kodein, inhaler, istirahat atau berdiri) penting untuk didapatkan. Tentukan juga tindak kewaspadaan apa yang telah digunakan untuk mencegah penyebaran infeksi (jika terdapat). Gunakan kesempatan untuk mengingatkai individu tentang mencuci tangan yang baik, membuang kertas tisu yang sudah basal dengan baik, dan menyelesaikan pengobatan antibiotik (jika diresepkan).
Pembentukan Sputum
Sputum secara konstan dikeluarkan ke atas menuju faring oleh silia paru. Sputum yang terdiri atas lendir, debris selular, mikroorganisme, darah, pus, dan benda asing akai dikeluarkan dari paru-paru dengan membatukkan atau membersihkan tenggorok.
Percabangan trakheobronkhial umumnya membentuk sekitar 90 ml mukus per hari sebagai bagian dari mekanisme pembersihan normal. Namun pembentukan sputum disertai dengan batuk adalah hal yang tidak normal. Tanyakan klien tentang warna sputum (jernih, kuning, hijau, kemerahan, atau mengandung darah), bau, kualitas (berair, berserabut, berbusa, kental), dan kuantitas (sendok teh, sendok makan, cangkir). Perubahan warna, bau, kualitas, atau kuantitas sangat penting untuk didokumentasikan dalam rekam medik klien. Tanyakan juga apakah sputum hanya dibentuk setelah klien berbaring dalam posisi tertentu. Beberapa kelainan meningkatkan pembentukan sputum. Banyaknya sputum yang dikeluarkan setiap hari dapat menunjukkan bronkhitis kronis.
Warna dari sputum mempunyai makna klinis yang penting. Sputum yang berwarna kuning menandakan suatuinfeksi. Sputum berwarnal hijau menandakan adanya pus yang terrgenang, yang umum ditemukan pada bronkhiekstasis. Karakter dan konsistensi sputum juga penting untuk dicatat.
Hemoptisis
Hemoptisis adalah membatukkan darah, atau sputum bercampur darah. Sumber perdarahan dapat berasal dari jalan napas atas atau bawah, atau berasal dari parenkim paru. Penyebab pulmonal dari hemoptisis mencakup bronkhitis kronis, bronkhiektasis, tuberkulosis pulmonal, fibrosis kistik, granuloma nekrotikan jalan napas atas, embolisme pulmonal, pneumonia, kanker paru, dan abses paru. Abnormalitas kardiovaskular, antikoagulan, dan obat-obat imunosupresif yang menyebabkan perdarahan parenkim (jaringan paru) juga dapat menyebabkan hemoptisis.
Klien biasanya mengganggap hemoptisis sebagai indikator penyakit serius dan sering akan tampak gelisah atau takut. Lakukan pengkajian tentang awitan, durasi, jumlah, dan warna (mis. merah terang atau berbusa). Kenali perbedaan antara hemoptisis dengan hematemesis. Pada hemoptisis biasanya darah yang keluar berbusa, pH (darah) basa sementara pada hematemesis darah yang dikeluarkan tidak berbusa dan pH (darah) asam (Scanlon, 1995).
Mengi
Bunyi mengih dihasilkan ketika udara mengalir melalui jalan napas yang sebagian tersumbat atau menyempit pada saat inspirasi atau ekspirasi. Mengih dapat terdengar hanya dengan menggunakan stetoskop. Klien mungkin tidak mengeluh tentang mengih, tetapi sebaliknya dapat mengeluh tentang dada yang sesak atau tidak nyaman pada dada. Minta klien mengidentifikasi kapan mengi terjadi dan apakah hilang dengan sendirinya atau dengan menggunakan obat-obatan seperti bronkhodilator. Tidak semua mengi mengacu pada asma. Mengi dapat disebabkan oleh edema mukosa, sekresi dalam jalan napas, kolaps jalan napas akibat kehilangan elastisitas jaringan, dan benda asing atau tumor yang sebagian menyumbat aliran udara.
Nyeri Dada
Nyeri dada mungkin berkaitan dengan masalah pulmonal dan jantung, membedakannya satu sama lain memberikan makna klinis yang berarti. Lakukan analisis gejala yang lengkap pada nyeri dada. Nyeri dada akibat angina (penurunan aliran darah) merupakan masalah yang mengancam jiwa. Nyeri dada yang bersumber dari pulmonal dapat berasal dari dinding dada, pleural parietalis, pleural viseralis, atau parenkim paru. Tabel 2-1 menyajikan tipe nyeri dada yang berkaitan dengan kondisi pulmonal.
Table 2 – 1. Nyeri Dada Torakal – Pulmonal
Informasi
tentang lokasi, durasi, dan intensitas nyeri dada penting untuk
dikumpulkan, dan akan memberikan petunjuk dini tentang penyebab. Batuk
dan infeksi Pleuritis dapat menyebabkan nyeri dada. Nyeri dada pleuritik
umumnya nyeri yang terasa tajam menusuk dengan awitan mendadak tetapi
dapat juga bertahap. Nyeri dada Jems mi terjadi pada tempat inflamasi
dan biasanya terlokalisasi dengan baik nyeri memngkat dengan gerakan
dinding dada seperti saat batuk atau bersin dan napas dalam ^asien yang
mengalami nyeri jenis ini akan mempunyai pola pernapasan cepat dan
aangkal dan takut melakukan gerakan. Tindakan menekan pada bagian yang
nyeri biasanya memberikan peredaan. Nyeri retrosternal (di belakang
sternum) biasanya erasa terbakar, konstan, dan sakit. Nyeri juga dapat
berasal dari bagian tulane dan kartilago toraks.
Karakteristik angina dengan nyeri dada lainnya berbeda. Nyeri dada jantung biasanya digambarkan sebagai nyeri yang sangat sakit, hebat, sensasi seperti diremas-remas, dengan rasa tertekan atau sesak pada area substernal. Angina dapat juga menjalar ke dalam leher dan lengan. Tanyakan klien apa yang menyebabkan nyerinya (aktivitas, batuk, gerakan) dan apa yang meredakan nyerinya (nitrogliserin, membebat dinding dada).
ANALISIS GEJALAKarakteristik angina dengan nyeri dada lainnya berbeda. Nyeri dada jantung biasanya digambarkan sebagai nyeri yang sangat sakit, hebat, sensasi seperti diremas-remas, dengan rasa tertekan atau sesak pada area substernal. Angina dapat juga menjalar ke dalam leher dan lengan. Tanyakan klien apa yang menyebabkan nyerinya (aktivitas, batuk, gerakan) dan apa yang meredakan nyerinya (nitrogliserin, membebat dinding dada).
Untuk mendapatkan riwayat sistem pernapasan yang sempurna, penting sekali mengkaji karakteristik setiap manifestasi klinis yang tampak. Pengkajian ini akan memberikan analisis gejala yang komprehensif. Jika klien menggambarkan gejala pernapasan tertentu, kaji setting, waktu, persepsi klien, kualitas dan kuantitas sputum, lokasinya, faktor-faktor yang memperburuk dan yang meredakan, serta manifestasi yang berkaitan.
Setting. Dalam setting seperti apa gejala timbul paling sering? Setting mengacu pada waktu dan tempat atau situasi tertentu-setting fisik dan lingkungan psikososial- saat klien mengalami keluhan. Misalnya batuk pada pagi hari setelah klien merokok, atau karyawan yang mengeluh distres pernapasan di tempat kerja.
Waktu. Waktu menunjukkan baik awitan (gejala terjadi bertahap atau mendadak) dan periode (berhari-hari, minggu, atau bulan). Tanyakan pada klien apakah terdapat saat spesifik dimana masalah paling sering terjadi, misalnya batuk pada pagi hari atau sesak napas berkaitan dengan berbaring telentang pada malam hari.
Persepsi klien. Persepsi klien dicatat sesuai dengan kata-kata klien. Perhatikan hal-hal unik tentang keluhan. Gunakan kutipan langsung untuk mendokumentasikan keluhan klien mis. klien melaporkan “nyeri tajam” pada dada posterior kiri ketika napas dalam.
Kualitas dan kuantitas masalah harus diuraikan dalam bahasa yang umum. Minta klien untuk melaporkan besar, ukuran, jumlah, dan keluasan keluhan utama. Terutama masalah yang berkaitan dengan pembentukan sputum, minta klien memperkirakan jumlah sputum yang dikeluarkan sehari-secangkir, satu sendok teh, satu sendok makan. Hindari istilah seperti “sedikit” atau “banyak” karena istilah ini mempunyai arti tidak jelas. Gunakan skala nyeri 1 sampai 10 untuk menggambarkan nyeri dengan 1 tak ada nyeri dan 10 nyeri terasa paling hebat. Saat mengkaji batuk gunakan istilah sesak, kering, basah, atau berlendir. Minta klien untuk menggambarkan ciri keluhan utama dengan kata-katanya sendiri.
Lokasi. Lokasi yang menjadi keluhan harus dicatat. Lokasi ini terutama penting ketika klien mengeluh tentang nyeri, karena lokasi membedakan apakah nyeri yang diderita klien berasal dari kelainan jantung atau pernapasan.
Faktor yang memperburuk dan meredakan. Tanyakan pada klien hal-hal apa yang dapat menimbulkan atau menghilangkan gejala yang dialaminya. Adakah keterkaitan aktivitas tertentu dengan gejala yang dialami. Apakah gejala timbul setelah klien menggunakan obat-obat tertentu.
Manifestasi yang berkaitan. Adakah manifestasi lain yang terjadi dalam hubungannya dengan keluhan utama. Misalnya menggigil, demam, berkeringat malam hari, anoreksia, penurunan berat badan, keletihan yang berlebihan, ansietas dan suara serak. Anda dapat mengenali bahwa menggigil dan demam umumnya menyertai kelainan paru akibat infeksi, sementara anoreksia dan penurunan berat badan dapat terjadi pada klien dengan kelainan yang mengarah pada dispnea.
Riwayat Kesehatan Masa Lalu
Riwayat kesehatan masa lalu memberikan informasi tentang riwayat kesehatan klien dan anggota keluarganya. Kaji klien terhadap kondisi kronis manifestasi pernapasan, misalnya batuk, dispnea, pembentukan sputum, atau mengi, karena kondisi ini memberikan petunjuk tentang penyebab masalah baru. Selain mengumpulkan data tentang penyakit pada masa kanak-kanak dan status imunisasi, tanyakan klien tentang kejadian TBC, bronkhitis, influenza, asma, pneumonia, dan frekuensi infeksi saluran napas bawah setelah terjadinya infeksi saluran napas atas. Tetapkan keberadaan masalah kongenital seperti fibrosis kistik atau riwayat kelahiran bayi prematur. Masalah ini berkaitan dengan komplikasi pernapasan seperti penyakit pulmonal obstruktif atau restriktif.
Tanyakan klien tentang perawatan di rumah sakit atau pengobatan masalah pernapasan sebelumnya. Dapatkan pula informasi tentang kapan penyakit terjadi atau waktu perawatan, tindakan medis (termasuk pembedahan, penggunaan ventilator, dan pengobatan inhalasi atau terapi oksigen), dan status masalah saat ini. Tanyakan apakah klien telah menjalani pemeriksaan rontngen dan kapan, dan apakah pemeriksaan diagnostik pulmonal dilakukan. Informasi ini penting untuk membantu dalam mengeva-luasi masalah saat ini. Dapatkan keterangan tentang cedera mulut, hidung, tenggorok, atau dada sebelumnya (seperti trauma tumpul, fraktur iga, atau pneumotoraks), juga informasi detail tentang penggunaan obat-obat bebas atau yang diresepkan.
Tanyakan klien adakah riwayat keluarga tentang penyakit pernapasan. Misalnya asma, fibrosis kistik, emfisema atau penyakit paru obstruktif kronis (PPOK), kanker paru, infeksi pernapasan, tuberkulosis, atau alergi. Sebutkan usia dan penyebab kematian anggota keluarga, termasuk ayah, ibu, adik, kakak, anak-anak, nenek-kakek, bibi dan paman. Tanyakan apakah ada anggota keluarga yang perokok. Perokok pasif sering kali mengalami gejala pernapasan lebih buruk.
Riwayat Psikososial
Dapatkan informasi tentang aspek-aspek psikososial klien yang mencakup lingkungan, pekerjaan, letak geografi, kebiasaan, pola olahraga, dan nutrisi. Identifikasi semua agens lingkungan yang mungkin mempengaruhi kondisi klien, lingkungan kerja dan
hobi.
Tanyakan tentang kondisi kehidupan klien, seperti jumlah anggota keluarga yang tinggal serumah. Kondisi kehidupan yang sumpek meningkatkan risiko penyakit per¬napasan seperti tuberkulosis. Kaji terhadap bahaya lingkungan seperti sirkulasi udara yang buruk.
Kumpulkan riwayat merokok, berapa banyak sehari dan sudah berapa lama. Merokok rnenunjukkan hubungan adanya penurunan rungsi siliaris paru-paru, mening¬katkan pernbentukan lendir, dan terjadinya kanker paru. Tanyakan tentang penggunaan alkohol. Gerakan siliaris paru diperlambat oleh alkohol, yang mengurangi klirens lendir dari paru-paru. Penggunaan alkohol berlebih menekan refleks batuk sehingga berisiko mengalami aspirasi.
Tanyakan apakah toleransi terhadap aktivitas menurun atau tetap stabil. Minta klien untuk menggambarkan aktivitas khusus seperti berjalan, pekerjaan rumah yang ringan, atau berbelanja kebutuhan rumah tangga yang dapat ditoleransi klien toleransi atau sebaliknya, yang mengakibatkan sesak napas.
Mempertahankan diet yang bergizi penting untuk klien dengan penyakit pernapasan kronis. Penyakit pernapasan kronis mengakibatkan penurunan kapasitas paru dan beban keria lebih tinggi bagi paru dan sistem kardiovaskular. Penambahan beban kerja meningkatkan kebutuhan kalori dan dapat menurunkan berat badan. Klien menjadi anorektik sekunder akibat efek medikasi dan keletihan. Kaji masukan gizi selama 24 jam terakhir, minta klien mengingat pola masukan makanan seminggu terakhir.
Pengkajian Fisik
Pemeriksaan fisik dilakukan setelah pengumpulan riwayat kesehatan. Gunakan teknik inspeksi, palpasi, dan auskultasi. Keberhasilan pemeriksaan mengharuskan Anda untuk menguasai landmarks anatomi toraks posterior, lateral, dan anterior. Guna¬kan landmarks ini untuk menemukan letak dan mengetahui struktur organ di bawahnya, terutama lobus paru, jantung, dan pembuluh darah besar. Bandingkan sisi yang satu dengan sisi lainnya. Bandingkan temuan pada satu sisi toraks dengan sisi toraks sebelahnya. Palpasi, perkusi, dan auskultasi dilakukan dari depan ke belakang atau dari satu sisi toraks ke sisi lainnya sehingga Anda dapat secara kontinu mengevaluasi temuan dengan menggunakan sisi sebelahnya sebagai standar perbandingan.
Kondisi dan warna kulit klien diperhatikan selama pemeriksaan toraks (pucat, biru, kemerahan). Kaji tingkat kesadaran klien dan orientasikan selama pemeriksaan untuk menentukan kecukupan pertukaran gas.
INSPEKSI
Pengkajian fisik sebenarnya dimulai sejak pengumpulan riwayat kesehatan saat Anda mengamati klien dan respons klien terhadap pertanyaan. Perhatikan manifestasi distres pernapasan saat ini: posisi yang nyaman, takipnea, mengap-mengap, sianosis, mulut terbuka, cuping hidung mengembang, dispnea, warna kulit wajah dan bibir, dan penggunaan otot-otot asesori pernapasan. Perhatikan rasio inspirasi-ke-ekspirasi, karena lamanya ekspirasi normal dua kali dari lamanya inspirasi normal, maka rasio normal ekspirasi – inspirasi 2 : 1. Amati pola bicara. Berapa banyak kata atau kalimat yang dapat diucapkan sebelum mengambil napas berikutnya? Klien yang sesak napas mungkin hanya mampu mengucapkan tiga atau empat kata sebelum mengambil napas berikutnya.
Kunci dari setiap teknik pengkajian adalah untuk mengembangkan pendekatan yang sistematik. Logisnya, paling mudah jika dimulai dari kepala lalu terus ke tubuh bagian bawah. Inspeksi dimulai dengan pengamatan kepala dan area leher untuk mengetahui setiap kelainan utama yang dapat mengganggu pernapasan. Perhatikan bau napas dan apakah ada sputum. Perhatikan pengembangan cuping hidung, napas bibir dimonyong-kan, atau sianosis membran mukosa. Catat adanya penggunaan otot aksesori pernapasan, seperti fleksi otot sternokleidomastoid.
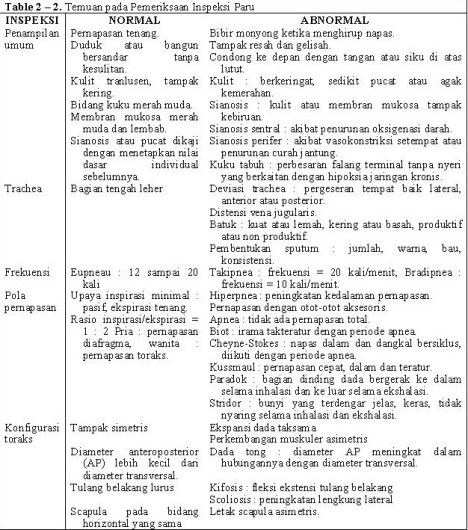
Amati penampilan umum klien, frekuensi serta pola pernapasan, dan konfigurasi toraks. Luangkan waktu yang cukup untuk mengamati pasien secara menyuluruh sebelum beralih pada pemeriksaan lainnya. Dengan mengamati penampilan umum, frekuensi dan pola pernapasan, adanya dan karakter batuk, dan pernbentukan sputum, perawat dapat menentukan komponen pemeriksaan pulmonal mana yang sesuai untuk mengkaji status pernapasan pasien saat ini. Tabel 2-2 menyajikan temuan yang lazim pada pemeriksaan inspeksi pulmonal.
Table 2 – 2. Temuan pada Pemeriksaan Inspeksi Paru
PALPASI
Palpasi dilakukan dengan menggunakan tangan untuk meraba struktur di atas atau di bawah permukaan tubuh. Dada dipalpasi untuk mengevaluasi kulit dan dinding dada. Palpasi dada dan medula spinalis adalah teknik skrining umum untuk mengidentifikasi adanya abnormalitas seperti inflamasi.
Perlahan letakan ibu jari tangan yang akan mempalpasi pada satu sisi trakhea dan jari-jari lainnya pada sisi sebelahnya. Gerakan trakhea dengan lembut dari satu sisi ke sisi lainnya sepanjang trakhea sambil mempalpasi terhadap adanya massa krepitus, atau deviasi dari garis tengah. Trakhea biasanya agak mudah digerakkan dan dengan cepat kembali ke posisi garis tengah setelah digeser. Masa dada, goiter, atau cedera dada akut dapat mengubah letak trakhea.
Palpasi dinding dada menggunakan bagian tumit atau ulnar tangan Anda. Abnor¬malitas yang ditemukan saat inspeksi lebih lanjut diselidiki selama pemeriksaan palpasi. Palpasi dibarengi dengan inspeksi terutama efektif dalam mengkaji apakah gerakan, atau ekskursi toraks selama inspirasi dan ekspirasi, amplitudonya simetris atau sama. Selama palpasi kaji adanya krepitus (udara dalam jaringan subkutan); defek atau nyeri tekan dinding dada; tonus otot; edema; dan fremitus taktil, atau vibrasi gerakan udara melalui dinding dada ketika klien sedang bicara.
Untuk mengevaluasi ekskursi toraks, klien diminta untuk duduk tegak, dan tangan pemeriksa diletakkan pada dinding dada posterior klien (bagian punggung). Ibu jari tangan pemeriksa saling berhadapan satu sama lain pada kedua sisi tulang belakang, dan jari-jari lainnya menghadap ke atas membentuk posisi seperti kupu-kupu. Saat klien menghirup napas tangan pemeriksa harus bergerak ke atas dan keluar secara simetri. Adanya gerakan asimetri dapat menunjukkan proses penyakit pada region tersebut.
Palpasi dinding dada posterior saat klien mengucapkan kata-kata yang menghasilkan vibrasi yang relatif keras (mis. tujuh-tujuh). Vibrasi ditransmisikan dari laring melalui jalan napas dan dapat dipalpasi pada dinding dada. Intensitas vibrasi pada kedua sisi dibandingkan terhadap simetrisnya. Vibrasi terkuat teraba di atas area yang terdapat konsolidasi paru (mis. pneumonia). Penurunan fremitus taktil biasanya berkaitan dengan abnormalitas yang menggerakkan paru lebih jauh dari dinding dada, seperti efusi pleural dan pneumotoraks (Tabel 2-3).
Table 2-3. Temuan pada Pemeriksaan Palpasi Paru
Palpasi dilakukan dengan menggunakan tangan untuk meraba struktur di atas atau di bawah permukaan tubuh. Dada dipalpasi untuk mengevaluasi kulit dan dinding dada. Palpasi dada dan medula spinalis adalah teknik skrining umum untuk mengidentifikasi adanya abnormalitas seperti inflamasi.
Perlahan letakan ibu jari tangan yang akan mempalpasi pada satu sisi trakhea dan jari-jari lainnya pada sisi sebelahnya. Gerakan trakhea dengan lembut dari satu sisi ke sisi lainnya sepanjang trakhea sambil mempalpasi terhadap adanya massa krepitus, atau deviasi dari garis tengah. Trakhea biasanya agak mudah digerakkan dan dengan cepat kembali ke posisi garis tengah setelah digeser. Masa dada, goiter, atau cedera dada akut dapat mengubah letak trakhea.
Palpasi dinding dada menggunakan bagian tumit atau ulnar tangan Anda. Abnor¬malitas yang ditemukan saat inspeksi lebih lanjut diselidiki selama pemeriksaan palpasi. Palpasi dibarengi dengan inspeksi terutama efektif dalam mengkaji apakah gerakan, atau ekskursi toraks selama inspirasi dan ekspirasi, amplitudonya simetris atau sama. Selama palpasi kaji adanya krepitus (udara dalam jaringan subkutan); defek atau nyeri tekan dinding dada; tonus otot; edema; dan fremitus taktil, atau vibrasi gerakan udara melalui dinding dada ketika klien sedang bicara.
Untuk mengevaluasi ekskursi toraks, klien diminta untuk duduk tegak, dan tangan pemeriksa diletakkan pada dinding dada posterior klien (bagian punggung). Ibu jari tangan pemeriksa saling berhadapan satu sama lain pada kedua sisi tulang belakang, dan jari-jari lainnya menghadap ke atas membentuk posisi seperti kupu-kupu. Saat klien menghirup napas tangan pemeriksa harus bergerak ke atas dan keluar secara simetri. Adanya gerakan asimetri dapat menunjukkan proses penyakit pada region tersebut.
Palpasi dinding dada posterior saat klien mengucapkan kata-kata yang menghasilkan vibrasi yang relatif keras (mis. tujuh-tujuh). Vibrasi ditransmisikan dari laring melalui jalan napas dan dapat dipalpasi pada dinding dada. Intensitas vibrasi pada kedua sisi dibandingkan terhadap simetrisnya. Vibrasi terkuat teraba di atas area yang terdapat konsolidasi paru (mis. pneumonia). Penurunan fremitus taktil biasanya berkaitan dengan abnormalitas yang menggerakkan paru lebih jauh dari dinding dada, seperti efusi pleural dan pneumotoraks (Tabel 2-3).
Table 2-3. Temuan pada Pemeriksaan Palpasi Paru
PERKUSI
Perkusi adalah teknik pengkajian yang menghasilkan bunyi dengan mengetuk dinding dada dengan tangan. Pengetukan dinding dada antara iga menghasilkan berbagai bunyi yang digambarkan sesuai dengan sifat akustiknya-resonan, hiperesonan, pekak, datar, atau timpanik. Bunyi resonan terdengar di atas jaringan paru normal. Bunyi hiperesonan terdengar pada adanya peningkatan udara dalam paru-paru atau spasium pleural. Bunyi akan ditemukan pada klien dengan emfisema dan pneumotoraks. Bunyi pekak terjadi di atas jaringan paru yang padat, seperti pada tumor atau konsolidasi jaringan paru. Bunyi ini biasanya terdengar di atas jantung dan hepar. Bunyi datar akan terdengar saat perkusi dilakukan pada jaringan yang tidak mengandung udara. Bunyi timpani biasanya terdengar di atas lambung, usus besar. Perkusi dimulai pada apeks dan diteruskan sampai ke dasar, beralih dari area posterior ke area lateral dan kemudian ke area anterior. Dada posterior paling baik diperkusi dengan posisi klien berdiri tegak dan tangan disilangkan di depan dada untuk memisahkan skapula.
Perkusi juga dilakukan untuk mengkaji ekskursi diafragma. Minta klien untuk menghirup napas dalam dan menahannya ketika Anda memperkusi ke arah bawah bidang paru posterior dan dengarkan bunyi perkusi yang berubah dari bunyi resonan ke pekak. Tandai area ini dengan pena. Proses ini diulang setelah klien menghembuskan napas, tandai lagi area ini. Kaji kedua sisi kanan dan kiri. Jarak antara dua tanda seharusnya 3 sampai 6 cm, jarak lebih pendek ditemukan pada wanita dan lebih panjang pada pria. Tanda pada sebelah kiri akan sedikit lebih tinggi karena adanya hepar. Klien dengan kenaikan diafragma yang berhubungan dengan proses patologis akan mempunyai Penurunan ekskursi diafragma. Jika klien mempunyai penyakit pada lobus bawah (mis. konsolidasi atau cairan pleural), akan terdengar bunyi perkusi pekak. Bila ditemukan abnormalitas lain, pemeriksaan diagnostik lain harus dilakukan untuk mengkaji masalah secara menyeluruh. Tabel 2-4 menyajikan temuan normal dan abnormal saat dilakukan perkusi.
Table 2-4. Temuan pada Pemeriksaan Perkusi Paru
Perkusi adalah teknik pengkajian yang menghasilkan bunyi dengan mengetuk dinding dada dengan tangan. Pengetukan dinding dada antara iga menghasilkan berbagai bunyi yang digambarkan sesuai dengan sifat akustiknya-resonan, hiperesonan, pekak, datar, atau timpanik. Bunyi resonan terdengar di atas jaringan paru normal. Bunyi hiperesonan terdengar pada adanya peningkatan udara dalam paru-paru atau spasium pleural. Bunyi akan ditemukan pada klien dengan emfisema dan pneumotoraks. Bunyi pekak terjadi di atas jaringan paru yang padat, seperti pada tumor atau konsolidasi jaringan paru. Bunyi ini biasanya terdengar di atas jantung dan hepar. Bunyi datar akan terdengar saat perkusi dilakukan pada jaringan yang tidak mengandung udara. Bunyi timpani biasanya terdengar di atas lambung, usus besar. Perkusi dimulai pada apeks dan diteruskan sampai ke dasar, beralih dari area posterior ke area lateral dan kemudian ke area anterior. Dada posterior paling baik diperkusi dengan posisi klien berdiri tegak dan tangan disilangkan di depan dada untuk memisahkan skapula.
Perkusi juga dilakukan untuk mengkaji ekskursi diafragma. Minta klien untuk menghirup napas dalam dan menahannya ketika Anda memperkusi ke arah bawah bidang paru posterior dan dengarkan bunyi perkusi yang berubah dari bunyi resonan ke pekak. Tandai area ini dengan pena. Proses ini diulang setelah klien menghembuskan napas, tandai lagi area ini. Kaji kedua sisi kanan dan kiri. Jarak antara dua tanda seharusnya 3 sampai 6 cm, jarak lebih pendek ditemukan pada wanita dan lebih panjang pada pria. Tanda pada sebelah kiri akan sedikit lebih tinggi karena adanya hepar. Klien dengan kenaikan diafragma yang berhubungan dengan proses patologis akan mempunyai Penurunan ekskursi diafragma. Jika klien mempunyai penyakit pada lobus bawah (mis. konsolidasi atau cairan pleural), akan terdengar bunyi perkusi pekak. Bila ditemukan abnormalitas lain, pemeriksaan diagnostik lain harus dilakukan untuk mengkaji masalah secara menyeluruh. Tabel 2-4 menyajikan temuan normal dan abnormal saat dilakukan perkusi.
Table 2-4. Temuan pada Pemeriksaan Perkusi Paru
AUSKULTASI
Auskultasi adalah mendengarkan bunyi dengan menggunakan stetoskop. Dengan mendengarkan paru-paru ketika klien bernapas melalui mulut, pemeriksa mampu mengkaji karakter bunyi napas, adanya bunyi napas tambahan, dan karakter suara yang diucapkan atau dibisikan. Dengarkan semua area paru dan dengarkan pada keadaan tanpa pakaian; jangan dengarkan bunyi paru dengan klien mengenakan pakaian, selimut, gaun, atau kaus. Karena bunyi yang terdengar kemungkinan hanya bunyi gerakan pakaian di bawah stetoskop.
Status patensi jalan napas dan paru dapat dikaji dengan mengauskultasi napas dan bunyi suara yang ditransmisikan melalui dinding dada. Untuk dapat mendengarkan bunyi napas di seluruh bidang paru, perawat harus meminta klien untuk bernapas lambat, sedang sampai napas dalam melalui mulut. Bunyi napas dikaji selama inspirasi dan ekspirasi. Lama masa inspirasi dan ekspirasi, intensitas dan puncak bunyi napas juga dikaji. Umumnya bunyi napas tidak terdengar pada lobus kiri atas, intensitas dan karakter bunyi napas harus mendekati simetris bila dibandingkan pada kedua paru. Bunyi napas normal disebut sebagai vesikular, bronkhial, dan bronkhovesikular.
Perubahan dalam bunyi napas yang mungkin menandakan keadaan patologi termasuk penurunan atau tidak terdengar bunyi napas, peningkatan bunyi napas, dan bunyi napas saling mendahului atau yang dikenal dengan bunyi adventiosa. Peningkatan bunyi napas akan terdengar bila kondisi seperti atelektasis dan pneumonia meningkatkan densitas (ketebalan) jaringan paru. Penurunan atau tidak terdengarnya bunyi napas terjadi bila transmisi gelombang bunyi yang melewati jaringan paru atau dinding dada berkurang.
Pengkajian Diagnostik pada Sistem PernapasanAuskultasi adalah mendengarkan bunyi dengan menggunakan stetoskop. Dengan mendengarkan paru-paru ketika klien bernapas melalui mulut, pemeriksa mampu mengkaji karakter bunyi napas, adanya bunyi napas tambahan, dan karakter suara yang diucapkan atau dibisikan. Dengarkan semua area paru dan dengarkan pada keadaan tanpa pakaian; jangan dengarkan bunyi paru dengan klien mengenakan pakaian, selimut, gaun, atau kaus. Karena bunyi yang terdengar kemungkinan hanya bunyi gerakan pakaian di bawah stetoskop.
Status patensi jalan napas dan paru dapat dikaji dengan mengauskultasi napas dan bunyi suara yang ditransmisikan melalui dinding dada. Untuk dapat mendengarkan bunyi napas di seluruh bidang paru, perawat harus meminta klien untuk bernapas lambat, sedang sampai napas dalam melalui mulut. Bunyi napas dikaji selama inspirasi dan ekspirasi. Lama masa inspirasi dan ekspirasi, intensitas dan puncak bunyi napas juga dikaji. Umumnya bunyi napas tidak terdengar pada lobus kiri atas, intensitas dan karakter bunyi napas harus mendekati simetris bila dibandingkan pada kedua paru. Bunyi napas normal disebut sebagai vesikular, bronkhial, dan bronkhovesikular.
Perubahan dalam bunyi napas yang mungkin menandakan keadaan patologi termasuk penurunan atau tidak terdengar bunyi napas, peningkatan bunyi napas, dan bunyi napas saling mendahului atau yang dikenal dengan bunyi adventiosa. Peningkatan bunyi napas akan terdengar bila kondisi seperti atelektasis dan pneumonia meningkatkan densitas (ketebalan) jaringan paru. Penurunan atau tidak terdengarnya bunyi napas terjadi bila transmisi gelombang bunyi yang melewati jaringan paru atau dinding dada berkurang.
Prosedur diagnostik membantu dalam pengkajian klien dengan gangguan pernapasan. Penting untuk mengklarifikasi kapan pemeriksaan diagnostik diperlukan dan untuk tujuan apa, sehingga tindakan yang dilakukan pada pasien akan lebih terarah dan lebih berguna, serta tidak merugikan karena harus mengeluarkan biaya untuk hal-hal yang sebenarnya dapat dihindari.
Pemeriksaan kultur dan biopsi adalah prosedur yang paling sering digunakan dalam menegakkan diagnosis gangguan saluran pernapasan atas. Namun demikian, bisa saja dibutuhkan pemeriksaan diagnostik yang lebih ekstensif, jika memang kondisinya mengharuskan.
Kultur. Kultur tenggorok dapat dilakukan untuk mengidentifikasi organisme yang menyebabkan faringitis. Selain itu kultur tenggorok juga dapat membantu dalam mengidentifikasi organisme yang menyebabkan infeksi pada saluran pernapasan bawah. Dapat juga dilakukan apusan hidung untuk tujuan yang sama.
Biopsi. Prosedur biopsi mencakup tindakan mengeksisi sejumlah kecil jaringan tubuh. Dilakukan untuk memungkinkan pemeriksaan sel-sel dari faring, laring, dan rongga hidung. Dalam tindakan ini pasien mungkin saja mendapat anestesi lokal, topikal atau umum bergantung pada tempat prosedur dilakukan.
Pemeriksaan pencitraan termasuk didalamnya pemeriksaan sinar-X jaringan lunak, CTscan, pemeriksaan dengan zat kontras, dan MRI (pencitraan resonansi magnetik). Pemeriksaan tersebut mungkin dilakukan sebagai bagian integral dari pemeriksaan diagnostik untuk menentukan keluasan infeksi pada sinusitis atau pertumbuhan tumor dalam kasus tumor.
Pemeriksaan diagnostik pada saluran pernapasan bawah sedikit lebih banyak dan lebih rumit dibandingkan pemeriksaan diagnostik saluran pernapasan atas. Namun demikian bukan berarti bahwa pemeriksaan tersebut tidak saling berkaitan. Untuk pemeriksaan diagnostik saluran pernapasan bawah akan dijelaskan dalam suatu kerangka kerja yang sistematis sehingga lebih memberikan gambaran yang jelas tentang apa yang akan dilakukan dan gambaran hasil yang didapatkan, didalamnya mencakup pengkajian diagnostik status fungsional, anatomi, dan spesimen.
Pemeriksaan untuk Mengevaluasi Struktur Anatomi
PEMERIKSAAN RADIOLOGI TORAKS DAN PARU-PARU
Klien pada umumnya sudah terbiasa dengan pemeriksaan radiologi rutin. Namun belakangan ini, terdapat suatu peningkatan kesadaran tentang pemajanan berlebihan terhadap radiasi. Hendaknya klien diberikan penjelasan yang lengkap tentang tipe pemeriksaan yang akan dilakukan dan manfaatnya dalam hubungannya dengan risiko akibat pemajanan terhadap radiasi. Pemeriksaan radiologi memberikan informasi mengenai (1) status sangkar iga, termasuk tulang rusuk, pleura, dan kontur diafragma dan jalan napas atas; (2) ukuran, kontur, dan posisi mediastinum dan hilus paru, termasuk jantung, aorta, nodus limfe, dan percabangan bronkhial; (3) tekstur dan tingkat penyebaran udara dari parenkim paru; dan (4) ukuran, bentuk, jumlah, dan lokasi lesi pulmonal, termasuk kavitasi, area fibrosis, dan daerah konsolidasi.
Pemeriksaan ronsen atau radiologi dada diindikasikan untuk (1) mendeteksi perubahan paru yang disebabkan oleh proses patologis, seperti tumor, inflamasi, fraktur, akumulasi cairan atau udara, (2) menentukan terapi yang sesuai, (3) mengevaluasi kesangkilan pengobatan, (4) menetapkan posisi selang dan kateter, dan (5) memberikan gambaran tentang suatu proses progresif dari penyakit paru.
Pemeriksaan ronsen dada sebaiknya dilakukan di bagian radiologi. Pemeriksaan sinar-X standar lebih dipilih dengan posisi berdiri, meskipun posisi duduk atau berbaring dapat dilakukan. Pemajanan standar untuk pemeriksaan ini adalah (1) posterio-anterior (PA)-sinar-X menjalar melalui punggung ke bagian depan tubuh, dan (2) lateral-sinar-X menembus bagian samping tubuh (biasanya sebelah kiri).
Selain pemeriksaan standar mungkin diperlukan juga pemajanan spesifik untuk melihat bagian-bagian spesifik dada. Pemajanan tersebut termasuk (1) oblique-film sinar-X diarahkan miring dengan sudut spesifik, (2) lordotis-film sinar-X dimiringkan dengan sudut 45 derajat dari bawah untuk melihat kedua apeks paru, dan (3) dekubitus- film sinar-X diambil dengan posisi pasien berbaring miring (kiri atau kanan) untuk memperlihatkan cairan bebas dalam dada.
Prosedur
Pemeriksaan ronsen dada dilakukan dengan posisi berdiri atau duduk tegak menghadap film sinar-X. Hantaran gelobang sinar-X ditembuskan dari arah posterior (posisi PA). Radiograf biasanya diambil saat inspirasi penuh, yang menyebabkan diafragma bergerak ke arah bawah. Radiograf yang diambil saat ekspirasi kadang dilakukan untuk mengetahui tingkat gerakan diafragma atau untuk membantu dalam pengkajian dan diagnosa pneumotoraks.
Perawatan praprosedur
Jelaskan klien tentang pemeriksaan ini. Pemeriksaan ini tidak menimbulkan nyeri dan pemajanan pada radiasi adalah minimal. Klien harus melepaskan semua perhiasan dan pakaian dalamnya lalu mengenakan gaun. Kaji status kehamilan klien (untuk klien wanita); wanita hamil seharusnya tidak boleh terpajan pada radiasi.
PEMERIKSAAN ULTRASONOGRAFI
Dalam pemeriksaan ini terjadi emisi dan penetrasi gelombang suara berfrekuensi tinggi. Pemeriksaan ini relatif tidak membahayakan. Gelombang suara dipantulkan kembali dan diubah oleh suatu transduser untuk menghasilkan image piktorial dari area yang sedang diperiksa. Ultrasonografi toraks dapat memberikan informasi tentang efusi pleural atau opasitas dalam paru.
COMPUTED TOMOGRAPH (CT)
CT digunakan untuk mengidentifikasi massa dan perpidahan struktur yang»disebabkan oleh neoplasma, kista, lesi inflamasi fokal, dan abses. CTscan dapat dilakukan dengan cepat-dalam 20 menit, tidak termasuk proses analisis.
Sebelum pemeriksaan, pastikan izin tindakan telah didapatkan dari klien, jawab setiap pertanyaan klien dan keluarga tentang CTscan. Klien dipuasakan, dan jelaskan bahwa pemeriksaan ini sering membutuhkan media kontras. Karena media kontras biasanya mengandung yodium (Juga disebut zat warna), tanyakan klien apakah ia mempunyai alergi terhadap yodium, zat warna, atau kerang. Ingatkan agar klien tidak bergerak selama prosedur, namun ia dapat bercakap-cakap dengan teknisinya.
PEMERIKSAAN FLUOROSKOPI
Pemeriksaan ini dilakukan jika dibutuhkan informasi tentang dinamika dada seperti gerakan diafragmatik, ekspansi dan ventilasi paru, atau kerja jantung. Pemeriksaan ini memungkinkan untuk mengamati dada dan struktur intratoraks ketika mereka berfungsi secara dinamis. Flouroskopi tidak digunakan secara rutin, namun hanya pada keadaan dimana dibutuhkan pengamatan toraks kontinu. Penggunaan lain fluoroskopi termasuk untuk (1) mengamati diafragma saat inspirasi dan ekspirasi, (2) mendeteksi gerakan mediastinal selama napas dalam, (3) mengkaji jantung, pembuluh darah dan struktur yang berkaitan, (4) mengidentifikasi abnormalitas esofagus, dan (5) mendeteksi massa mediastinal.
Jelaskan pada klien tujuan pemeriksaan ini. Tempatkan klien dalam ruangan yang tenang dan bercahaya redup. Kadang media radioopaque (yang tidak mengandung yodium) diberikan secara intravena untuk membedakan struktur yang sedang dikaji. Klien harus melepaskan semua perhiasan dan pakaian dalamnya dan mengenakan gaun. Pemeriksaan ini membutuhkan waktu 30 sampai 45 menit. Pemajanan terhadap radiasi minimal.
PEMERIKSAAN ANGIOGRAFI PULMONAL
Pemeriksaan ini digunakan untuk mendeteksi embolisme pulmonal dan berbagai lesi kongenital dan didapat pada pembuluh pulmonal. Sebelumnya pasien mendapat suntikan bahan radioopaque melalui kateter ke dalam vena sistemik, bilik kanan jantung, arteri pulmonal, dan distribusi dari bahan ini terekam pada film yang dihasilkan. Angiografi pulmonal mungkin dilakukan untuk mendeteksi (1) abnormalitas kongenital percabangan vaskular pulmonal, (2) abnormalitas sirkulasi vena pulmonal, (3) penyakit sirkulasi vena dan arteri pulmonal didapat, (4) efek destruktif dari emfisema, (5) keuntungan potensial reseksi untuk karsinoma bronkhogenik, (6) lesi pulmonal perifer, dan (7) luasnya tromboembolisme dalam paru-paru.
Prosedur
Media kontras disuntikkan ke dalam sistem vaskular melalui kateter indwelling. Selama angiografi pulmonal, kateter dimasukkan baik melalui perifer atau langsung ke dalam arteri pulmonalis besar atau salah satu cabangnya.
Perawatan praprosedur
Jelaskan klien tentang prosedur ini, dan mengapa harus ada izin tertulis dari klien. Pemeriksaan ini sedikit menimbulkan nyeri danpemajanan terhadap radiasi minimal. Klien akan agak merasa tidak nyaman ketika kateter dimasukkan dengan menusukkan jarum. Klien harus melepaskan semua perhiasan dan pakaian dalam serta mengenakan gown. Kaji status kehamilan klien; klien hamil tidak boleh terpajan pada radiasi.
Perawatan pascaprosedur
Seperti hanya pada semua prosedur yang memerlukan pemasangan kateter ke dalam vaskulatur sentral atau perifer, penting untuk mengamati tempat penusukan terhadap infeksi, pembentukan hematoma, atau reaksi setempat terhadap media kontras. Lanjutkan mengamati tanda reaksi merugikan dari media kontras (mis. peningkatan distres pernapasan, hipotensi, stridor, dan indikasi anafilaktik lain).
PEMERIKSAAN ENDOSKOPI
Laringoskopi langsung biasanya dilakukan setelah klien mendapat anestesi lokal dengan kokain 10% atau anestesi umum. Satu jam sebelum pemeriksaan klien diberikan sedatif (mis. sekobarbital, meperidin, atau narkotik lainnya) dan atropin sulfat. Pemberian atropin penting sebelum pemberian anestesi lokal maupum umum. Untuk laringoskopi langsung, klien dibaringkan dengan posisi kepala di atas alat penyangga kepala. Laringoskopi mikro yang menggunakan pengoperasian mikroskop sekarang ini makin banyak digunakan. Metode ini memberikan visualisasi binokular lebih baik.
Laringoskop adalah tube berlubang yang terbuat dari logam dan dilengkapi dengan pemegang pada ujung proksimal dan mempunyai sumber cahaya pada ujung distalnya, alat ini dimasukkan oleh dokter melalui mulut ke dalam laringofaring, menaikkan epiglotis, dan membuat bagian interior faring mudah diamati. Prosedur bedah minor seperti biopsi atau pengangkatan tumor jinak yang kecil dapat dilakukan dengan instrumenini.
Penatalaksanaan keperawatan setelah tindakan laringoskopi termasuk (1) pasien dalam status puasa sampai refleks muntah pulih (sekitar 2 jam), (2) periksa refleks muntah dengan menyentuh bagian belakang lidah secara perlahan menggunakan bilah lidah, dan (3) jika refleks muntah positif, beri klien sedikit air sebelum diberikan cairan atau makanan lain untuk mencegah aspirasi yang tidak diinginkan.
PEMERIKSAAN BRONKOSKOPI
Pemeriksaan bronkhoskopi dilakukan dengan memasukkan bronkhoskop ke dalam trakhea dan bronkhi. Dengan menggunakan bronkoskop yang kaku atau lentur, laring, trakhea, dan bronkhi dapat diamati. Pemeriksaan diagnostik bronkoskopi termasuk pengamatan cabang trakheobronkhial, terhadap abnormalitas, biopsi jaringan, dan aspirasi sputum untuk bahan pemeriksaan. Bronkhoskopi digunakan untuk membantu dalam mendiagnosis kanker paru.
Bronkhoskopi mungkin dilakukan untuk tujuan diagnostik atau tujuan terapeutik. Tujuan diagnostik mencakup pemeriksaan jaringan, evaluasi lanjut tumor untuk memungkinkan bedah reseksi, pengumpulan spesimen jaringan untuk keperluan diagnosa, dan evaluasi tempat perdarahan. Sementara bronkhoskopi terapeutik dilakukan untuk tujuan mengangkat benda asing, mengangkat sekresi yang kental dan banyak, pengobatan atelektasis pascaoperatif, dan menghancurkan dan mengangkat lesi.
Perawatan praprosedur
Jelaskan prosedur pada klien dan keluarga dan dapatkan izin tindakan dari klien. Instruksikan klien untuk tidak makan dan minum 6 jam sebelum pemeriksaan. Informasikan pada klien bahwa tenggoroknya mungkin akan sakit setelah bronkhoskopi, dan mungkin terjadi kesulitan menelan pada awal setelah pemeriksaan. Klien diberikan anestesi lokal dan sedasi intravena untuk menekan refleks batuk, dan menghilangkan ansietas. Pemeriksaan membutuhkan waktu 30 sampai 45 menit. Selama prosedur klien berbaring terletang dengan kepala hiperekstensi. Perawat memantau tanda vital, berbicara pada atau menenangkan klien, dan membantu dokter sesuai kebutuhan.
Perawatan pascaprosedur
Setelah prosedur, tanda vital dipantau per protokol institusi. Amati klien terhadap tanda distres pernapasan, termasuk dispnea, perubahan frekuensi pernapasan, peng-gunaan otot aksesori pernapasan, dan perubahan bunyi napas. Tidak ada pemberian apapun melalui mulut sampai refleks batuk dan menelan kembali pulih, yang biasanya sekitar 1 sampai 2 jam setelah prosedur. Bila klien sudah dapat menelan, berikan sehirup air. Bunyi napas dipantau selama 24 jam. Adanya bunyi napas tambahan atau asimetris harus dilaporkan pada dokter. Dapat terjadi pneumotoraks setelah bron¬khoskopi.
Pemeriksaan untuk Mengevaluasi Fungsi PernapasanPemeriksaan bronkhoskopi dilakukan dengan memasukkan bronkhoskop ke dalam trakhea dan bronkhi. Dengan menggunakan bronkoskop yang kaku atau lentur, laring, trakhea, dan bronkhi dapat diamati. Pemeriksaan diagnostik bronkoskopi termasuk pengamatan cabang trakheobronkhial, terhadap abnormalitas, biopsi jaringan, dan aspirasi sputum untuk bahan pemeriksaan. Bronkhoskopi digunakan untuk membantu dalam mendiagnosis kanker paru.
Bronkhoskopi mungkin dilakukan untuk tujuan diagnostik atau tujuan terapeutik. Tujuan diagnostik mencakup pemeriksaan jaringan, evaluasi lanjut tumor untuk memungkinkan bedah reseksi, pengumpulan spesimen jaringan untuk keperluan diagnosa, dan evaluasi tempat perdarahan. Sementara bronkhoskopi terapeutik dilakukan untuk tujuan mengangkat benda asing, mengangkat sekresi yang kental dan banyak, pengobatan atelektasis pascaoperatif, dan menghancurkan dan mengangkat lesi.
Perawatan praprosedur
Jelaskan prosedur pada klien dan keluarga dan dapatkan izin tindakan dari klien. Instruksikan klien untuk tidak makan dan minum 6 jam sebelum pemeriksaan. Informasikan pada klien bahwa tenggoroknya mungkin akan sakit setelah bronkhoskopi, dan mungkin terjadi kesulitan menelan pada awal setelah pemeriksaan. Klien diberikan anestesi lokal dan sedasi intravena untuk menekan refleks batuk, dan menghilangkan ansietas. Pemeriksaan membutuhkan waktu 30 sampai 45 menit. Selama prosedur klien berbaring terletang dengan kepala hiperekstensi. Perawat memantau tanda vital, berbicara pada atau menenangkan klien, dan membantu dokter sesuai kebutuhan.
Perawatan pascaprosedur
Setelah prosedur, tanda vital dipantau per protokol institusi. Amati klien terhadap tanda distres pernapasan, termasuk dispnea, perubahan frekuensi pernapasan, peng-gunaan otot aksesori pernapasan, dan perubahan bunyi napas. Tidak ada pemberian apapun melalui mulut sampai refleks batuk dan menelan kembali pulih, yang biasanya sekitar 1 sampai 2 jam setelah prosedur. Bila klien sudah dapat menelan, berikan sehirup air. Bunyi napas dipantau selama 24 jam. Adanya bunyi napas tambahan atau asimetris harus dilaporkan pada dokter. Dapat terjadi pneumotoraks setelah bron¬khoskopi.
Pemeriksaan diagnostik yang mengevaluasi status fungsi sistem pernapasan antara lain termasuk uji fungsi pulmonal, oksimetri nadi, dan analisis gas darah arteri.
UJI FUNGSI PULMONAL
Pemeriksaan fungsi pulmonal memberikan informasi tentang manifestasi klien dengan mengukur volume paru, mekanisme paru, dan kemampuan difusi paru. Pemeriksaan ini merupakan metoda nonivasif dan tidak dapat berdiri sendiri untuk mendiagnosa penyakit spesifik namun merupakan bagian integral dari proses pemeriksaan diagnostik. Uji fungsi pulmonal (UFP) digunakan untuk (1) skrining penyakit pulmonal, (2) evaluasi preoperatif, (3) mengevaluasi kondisi untuk melakukan penyapihan dari ventilator, (4) pemeriksaan fisiologi pulmonal, (5) mendokumentasikan kemajuan penyakit pulmonal atau efek terapi, (6) meneliti efek latihan pada fisiologi pernapasan.
Kemampuan fungsi paru-paru dikaji dengan mengukur properti yang mempengaruhi ventilasi (statis dan dinamis) dan respirasi (difusi dan perfusi). Penilaian fungsi pulmonal dilakukan dengan mempertimbangkan variabel-variabel dari setiap individu yang dievaluasi termasuk: usia, jenis kelamin, berat badan dan tinggi badan, serta upaya individu dalam melakukan setiap pemeriksaan.
PEMERIKSAAN OKSIMETRI NADI
Oksimetri nadi adalah metoda noninvasif pemantauan kontinu saturasi oksigen-hemoglobin (SaO2). Meskipun pemeriksaan ini tidak dapat menggantikan pemeriksaan analisis gas darah, namun pemeriksaan ini sangat efektif untuk memantau pasien terhadap perubahan mendadak atau perubahan kecil saturasi oksigen. Oksimetri nadi digunakan dalam berbagai lingkup perawatan, termasuk unit perawatan kritis, unit perawatan umum, dan lingkungan diagnostik dan tindakan di mana dibutuhkan pemantauan saturasi oksigen selama prosedur.
Pemeriksaan oksimetri nadi menggunakan alat sensor (probe) yang dilekatkan pada ujung jari, dahi, daun telinga atau tulang hidung. Sensor mendeteksi perubahan kadar saturasi oksigen dengan memantau sinyal cahaya yang dibangkitkan oleh oksimeter dan direfleksikan oleh denyutan aliran darah melalui jaringan pada probe. Nilai normal SaO2 adalah 95 % sampai 100 %. Nilai di bawah 85 % menandakan bahwa jaringan tidak mendapat cukup oksigen dan pasien membutuhkan evaluasi lebih lanjut. Nilai SaO2 yang didapat dengan oksimetri nadi tidak dapat diandalkan dalam kondisi seperti henti jantung, syok, penggunaan obat-obat vasokontriktor, pemberian zat warna per IV (seperti metilen biru), anemia berat, dan kadar CO2 tinggi. Diperlukan pemeriksaan lain seperti kadar hemoglobin, gas darah arteri, dan pemeriksaan laboratorium lainnya untuk memvalidasi nilai oksimetri nadi dalam kondisi tersebut.
KETERAMPILAN 2-1. MENGKAJI STATUS OKSIGENASI DENGAN OKSIMETRI NADI
Oksimetri nadi adalah metoda noninvasif yang digunakan untuk memeriksa saturasi oksigen darah arteri klien (SaO2) klien dengan menggunakan sensor oksimetri nadi. Alat ini mempunyai dua bagian. Pada salah satu sisi sensor terdapat dua buah diode (LED) yang memancarkan cahaya (merah dan infra merah). Pada sisi lain dari sensor terdapat detektor cahaya yang disebut foto detektor. LED menghantarkan cahaya menembus jaringan dan pembuluh darah dan foto detektor menerima cahaya dan mengukur jumlah cahaya yang terserap oleh hemoglobin yang teroksigenasi dan takteroksigenasi. Hemoglobin teroksigenasi cenderung untuk menyerap lebih banyak cahaya inframerah dan hemoglobin takteroksigenasi menyerap lebih banyak cahaya merah. Melalui proses yang disebut spektrofotometri, Sa02 ditetapkan dengan dasar jumlah setiap tipe cahaya yang diterima oleh fotodetektor.
Terdapat beberapa tipe sensor yang berbeda yang diantaranya dirancang untuk digunakan pada jari, ibu jari kaki, hidung, telinga nadi, atau sekeliling tangan atau kaki bayi. Anda harus memilih sensor yang tepat untuk pengukuran tempat yang telah Anda rencanakan atau pilih.
Sebelum menggunakan oksimetri nadi untuk mengkaji status oksigenasi klien, pertama-tama kaji terlebih dahulu kadar hemoglobin klien. Karena oksimetri nadi mengukur persen dari SaO2, hasilnya dapat tampak normal ketika hemoglobin rendah karena semua hemoglobin yang ada untuk mengangkut O2 tersaturasi seluruhnya.
Respons yang diharapkan: saturasi O2 klien 96% sampai 100%, dan klien mampu untuk mentoleransi prosedur.
Respons yang merugikan: saturasi oksigen klien rendah (kurang dari 70% adalah kondisi yang membahayakan jiwa), timbul tekanan pada jaringan tempat terpasangnya sensor, dan terjadi iritasi kulit pada letak adesif sensor.
Alat yang dibutuhkan: oksimetri nadi dengan sensor yang dipilih, kapas alkohol, perlak atau handuk.
KAPNOGRAFIOksimetri nadi adalah metoda noninvasif yang digunakan untuk memeriksa saturasi oksigen darah arteri klien (SaO2) klien dengan menggunakan sensor oksimetri nadi. Alat ini mempunyai dua bagian. Pada salah satu sisi sensor terdapat dua buah diode (LED) yang memancarkan cahaya (merah dan infra merah). Pada sisi lain dari sensor terdapat detektor cahaya yang disebut foto detektor. LED menghantarkan cahaya menembus jaringan dan pembuluh darah dan foto detektor menerima cahaya dan mengukur jumlah cahaya yang terserap oleh hemoglobin yang teroksigenasi dan takteroksigenasi. Hemoglobin teroksigenasi cenderung untuk menyerap lebih banyak cahaya inframerah dan hemoglobin takteroksigenasi menyerap lebih banyak cahaya merah. Melalui proses yang disebut spektrofotometri, Sa02 ditetapkan dengan dasar jumlah setiap tipe cahaya yang diterima oleh fotodetektor.
Terdapat beberapa tipe sensor yang berbeda yang diantaranya dirancang untuk digunakan pada jari, ibu jari kaki, hidung, telinga nadi, atau sekeliling tangan atau kaki bayi. Anda harus memilih sensor yang tepat untuk pengukuran tempat yang telah Anda rencanakan atau pilih.
Sebelum menggunakan oksimetri nadi untuk mengkaji status oksigenasi klien, pertama-tama kaji terlebih dahulu kadar hemoglobin klien. Karena oksimetri nadi mengukur persen dari SaO2, hasilnya dapat tampak normal ketika hemoglobin rendah karena semua hemoglobin yang ada untuk mengangkut O2 tersaturasi seluruhnya.
Respons yang diharapkan: saturasi O2 klien 96% sampai 100%, dan klien mampu untuk mentoleransi prosedur.
Respons yang merugikan: saturasi oksigen klien rendah (kurang dari 70% adalah kondisi yang membahayakan jiwa), timbul tekanan pada jaringan tempat terpasangnya sensor, dan terjadi iritasi kulit pada letak adesif sensor.
Alat yang dibutuhkan: oksimetri nadi dengan sensor yang dipilih, kapas alkohol, perlak atau handuk.
Kapnografi termasuk prosedur noninvasif lain yang mengukur konsentrasi karbon dioksida ekshalasi untuk klien dengan ventilasi mekanik. Jumlah karbon dioksida yang didapatkan dalam udara ekshalasi (end-tidal karbon dioksida; ETCO2) sangat berhubungan dengan tekanan parsial karbon dioksida arteri (PaCO2) pada klien dengan fungsi pernapasan, kardiovaskular, dan metabolik yang normal. Gradien normal PaCO2-ETCO2 sekitar 5 mm Hg. Dengan peningkatan PaCO2 pada hipovolemia, atau penurunan pada hipervolemia, perubahan yang berkaitan akan terlihat pada ETCO2. Kapnografi membutuhkan sampel kontinu udara ekshalasi.
Jelaskan pada klien tujuan pemeriksaan. Klien yang menjalani kapnografi akan terpasang selang endotrakheal atau trakheostomi untuk ventilasi mekanik atau penatalaksanaan jalan napas. Sensor akan ditempelkan pada selang tersebut untuk mengukur ETCO2.
Arteri ulnaris
PEMERIKSAAN GAS DARAH ARTERI
Analisis gas darah arteri memberikan determinasi objektif tentang oksigenasi darah arteri, pertukaran gas, ventilasi alveolar, dan keseimbangan asam-basa (Tabel 2-5). Dalam pemeriksaan ini, dibutuhkan sampel darah arteri yang diambil dari arteri femoralis, radialis, atau brakhialis dengan menggunakan spuit yang telah diberi heparin untuk mencegah pembekuan darah. Pertama lakukan tes Allen’s, yaitu pengkajian cepat sirkulasi kolateral pada tangan. Tes ini penting sebelum melakukan pungsi arteri radialis. Sumbat kedua arteri radialis dan ulnaris dengan jari tangan Anda. Minta klien untuk mengepalkan tangannya. Jika klien membuka kepalan tangannya saat kedua arteri masih tersumbat, tangan klien akan pucat. Jika Anda melepaskan sumbatan dari salah satu arteri, tangan klien seharusnya berwarna pink karena adanya sirkulasi kolateral. Kaji patensia kedua arteri dengan cara seperti ini, secara bergantian. Jika sirkulasi kolateral adekuat, Anda dapat mengambil darah dari arteri radialis ini. Spuit kemudian ditutup untuk mencegah kontak dengan udara dan diletakkan dalam wadah termos berisi es sampai tiba waktu dianalisa. Berikan tekanan selama sedikitnya 5 menit pada tempat penusukan setelah jarum dicabut untuk mencegah perdarahan. Pasien dengan gangguan pembekuan darah memerlukan penekanan lebih lama. Implikasi keperawatan termasuk mengkaji tempat penusukan secara periodik dan memberikan tekanan selama yang diperlukan untuk mencegah pembentukan hematom atau memar.
Table 2-5. Gas – gas darah arteri
Pemeriksaan Spesimen
PEMERIKSAAN SPUTUM
Pemeriksaan sputum biasanya diperlukan jika diduga adanya penyakit paru. Membran mukosa saluran pernapasan berespons terhadap inflamasi dengan meningkatkan keluaran sekresi yang sering mengandung organisme penyebab. Perhatikan dan catat volume, konsistensi, warna dan bau sputum. Pemeriksaan sputum mencakup pemeriksaan :
1. Pewarnaan Gram, biasanya pemeriksaan ini memberikan cukup informasi tentang organisme yang cukup untuk menegakan diagnosis presumtif.
2. Kultur sputum mengidentifikasi organisme spesifik untuk menegakkan diagnosa defmitif. Untuk keperluan pemeriksaan ini, sputum harus dikumpulkan sebelum dilakukan terapi antibiotik dan setelahnya untuk menentukan kemanjuran terapi.
3. Sensitivitas berfungsi sebagai pedoman terapi antibiotik dengan mengidentifikasi antibiotik yang mencegah pertumbuhan organisme yang terdapat dalam sputum. Untuk pemeriksaan ini sputum dikumpulkan sebelum pemberian antibiotik. Pemeriksaan kultur dan sensitivitas biasanya diinstruksikan bersamaan.
4. Basil tahan asam (BTA) menentukan adanya mikobakterium tuberkulosis, yang setelah dilakukan pewarnaan bakteri ini tidak mengalami perubahan warna oleh alkohol asam.
5. Sitologi membantu dalam mengidentifikasi karsinoma paru. Sputum mengandung runtuhan sel dari percabangan trakheobronkhial; sehingga mungkin saja terdapat sel-sel malignan. Sel-sel malignan menunjukkan adanya karsinoma, tidak terdapatnya sel ini bukan berarti tidak adanya tumor atau tumor yang terdapat tidak meruntuhkan sel.
6. Tes kuantitatif adalah pengumpulan sputum selama 24 sampai 72jam.
Pengumpulan sputum
Sebaiknya klien diinformasikan tentang pemeriksaan ini sehingga akan dapat dikumpulkan sputum yang benar-benar sesuai untuk pemeriksaan ini. Instruksikan pasien untuk mengumpulkan hanya sputum yang berasal dari dalam paru-paru. (Karena sering kali jika klien tidak dijelaskan demikian, klien akan mengumpulkan saliva dan bukan sputum). Sputum yang timbul pagi hari biasanya adalah sputum yang paling banyak mengandung organisme produktif. Biasanya dibutuhkan sekitar 4 ml sputum untuk suatu pemeriksaan laboratorium. Implikasi keperawatan untuk pengumpulan sputum termasuk:
1. Klien yang kesulitan dalam pembentukan sputum atau mereka yang sangat banyak membentuk sputum dapat mengalami dehidrasi, perbanyak asupan cairan klien.
2. Kumpulkan sputum sebelum makan dan hindari kemungkinan muntah karena batuk.
3. Instruksikan klien untuk berkumur dengan air sebelum mengumpulkan spesimen untuk mengurangi kontaminasi sputum.
4. Instruksikan klien untuk mengingatkan dokter segera setelah spesimen terkumpul sehingga spesimen tersebut dapat dikirim ke laboratorium secepatnya.
TORASENTESISPEMERIKSAAN SPUTUM
Pemeriksaan sputum biasanya diperlukan jika diduga adanya penyakit paru. Membran mukosa saluran pernapasan berespons terhadap inflamasi dengan meningkatkan keluaran sekresi yang sering mengandung organisme penyebab. Perhatikan dan catat volume, konsistensi, warna dan bau sputum. Pemeriksaan sputum mencakup pemeriksaan :
1. Pewarnaan Gram, biasanya pemeriksaan ini memberikan cukup informasi tentang organisme yang cukup untuk menegakan diagnosis presumtif.
2. Kultur sputum mengidentifikasi organisme spesifik untuk menegakkan diagnosa defmitif. Untuk keperluan pemeriksaan ini, sputum harus dikumpulkan sebelum dilakukan terapi antibiotik dan setelahnya untuk menentukan kemanjuran terapi.
3. Sensitivitas berfungsi sebagai pedoman terapi antibiotik dengan mengidentifikasi antibiotik yang mencegah pertumbuhan organisme yang terdapat dalam sputum. Untuk pemeriksaan ini sputum dikumpulkan sebelum pemberian antibiotik. Pemeriksaan kultur dan sensitivitas biasanya diinstruksikan bersamaan.
4. Basil tahan asam (BTA) menentukan adanya mikobakterium tuberkulosis, yang setelah dilakukan pewarnaan bakteri ini tidak mengalami perubahan warna oleh alkohol asam.
5. Sitologi membantu dalam mengidentifikasi karsinoma paru. Sputum mengandung runtuhan sel dari percabangan trakheobronkhial; sehingga mungkin saja terdapat sel-sel malignan. Sel-sel malignan menunjukkan adanya karsinoma, tidak terdapatnya sel ini bukan berarti tidak adanya tumor atau tumor yang terdapat tidak meruntuhkan sel.
6. Tes kuantitatif adalah pengumpulan sputum selama 24 sampai 72jam.
Pengumpulan sputum
Sebaiknya klien diinformasikan tentang pemeriksaan ini sehingga akan dapat dikumpulkan sputum yang benar-benar sesuai untuk pemeriksaan ini. Instruksikan pasien untuk mengumpulkan hanya sputum yang berasal dari dalam paru-paru. (Karena sering kali jika klien tidak dijelaskan demikian, klien akan mengumpulkan saliva dan bukan sputum). Sputum yang timbul pagi hari biasanya adalah sputum yang paling banyak mengandung organisme produktif. Biasanya dibutuhkan sekitar 4 ml sputum untuk suatu pemeriksaan laboratorium. Implikasi keperawatan untuk pengumpulan sputum termasuk:
1. Klien yang kesulitan dalam pembentukan sputum atau mereka yang sangat banyak membentuk sputum dapat mengalami dehidrasi, perbanyak asupan cairan klien.
2. Kumpulkan sputum sebelum makan dan hindari kemungkinan muntah karena batuk.
3. Instruksikan klien untuk berkumur dengan air sebelum mengumpulkan spesimen untuk mengurangi kontaminasi sputum.
4. Instruksikan klien untuk mengingatkan dokter segera setelah spesimen terkumpul sehingga spesimen tersebut dapat dikirim ke laboratorium secepatnya.
Torasentesis adalah penusukan jarum ke dalam spasium pleural. Indikasi pemeriksaan torasentesis termasuk:
1. Pengangkatan cairan pleural untuk tujuan diagnostik.
a. Pemeriksaan untuk mengetahui berat jenis, jumlah sel darah putih, bitung banding sel, jumlah sel darah merah, dan kosentrasi protein, glukosa, dan amilase.
b. Pembuatan kultur dan pemeriksaan terhadap adanya bakteri dan sel-sel ab¬normal atau malignan.
c. Penampilan umum cairan, kuantitas yang didapat, dan lokasi dari letak torasentesis harus dipesankan.
2. Biopsi pleural.
3. Pembuangan cairan pleural jika cairan tersebut mengancam dan mengakibatkan ketidaknyamanan klien.
4. Instilasi antibiotik atau obat lainnya ke dalam spasium pleural
Prosedur
Torasentesis adalah mengalirkan cairan atau udara yang ditemukan dalam rongga pleural. Torasentesis terapeutik akan membuang cairan atau udara yang menum-puk dalam rongga pleura yang dapat menyebabkan kompresi paru dan distres pernapasan. Cairan yang dikumpulkan dikirim ke laboratorium dan diperiksa terhadap berat jenis, glukosa, protein, pH, kultur, pemeriksaan sensitivitas, dan sitologi. Warna dan konsistensi cairan pleural juga dicatat.
Perawatan praprosedur
Dapatkan izin tindakan dari klien dan jelaskan pada klien tentang prosedur dan tujuannya. Posisi klien duduk tegak sambil condong ke depan di atas meja trei atau sandaran kursi. Perhatikan posisi klien, dengan posisi ini cairan dalam pleura berkumpul pada dasar toraks. Bila tidak, baringkan klien dalam posisi rekumben dengan lengan terletak di bawah kepalanya. Penusukan jarum akan menimbulkan nyeri. Instruksikan klien untuk tidak bergerak selama prosedur karena gerakan mendadak dapat mendorong jarum menebus rongga pleura dan mencederai pleura viseralis atau parenkim paru. Pemeriksaan membutuhkan waktu 5 sampai 15 menit. Selama prosedur bantu dokter; pantau tanda vital; dan amati terhadap dispnea, keluhan kesulitan bernapas, mual, atau nyeri.
KETERAMPILAN 2-2. MEMBANTU DALAM TINDAKAN TORASENTESIS
Torasentesis adalah tindakan mengaspirasi cairan pleural atau udara, dilakukan untuk menghilangkan tekanan, nyeri, atau dispnea.
Respons yang diantisipasi: klien dalam keadaaan nyaman selama prosedur dan tidak mengalami dispnea, batuk, atau distres pernapasan.
Respons yang merugikan: klien mengalami distres pernapasan dan menunjukkan gejala seperti peningkatan frekuensi pernapasan; batuk takterkontrol; mukus berbusa dan bersemu darah; frekuensi jantung cepat; atau tanda-tanda hipoksia.
Peralatan yang dibutuhkan : trai torasentesis: jarum aspirasi No. 16; 8,75 cm, 1 ampul lidokain 1 % (5 ml), jarum No. 21; 3,75 cm, jarum No. 25; 5/8 inci, spuit 5 ml, spuit 50 ml, katup dua jalur, 3 buah tabung spesimen, kantung drainase, linen, plester adesif, aplikator prep, spong, trai prep, sarung tangan steril.
Perawatan pascaprosedur
Setelah prosedur, klien biasanya dibaringkan pada sisi yang tidak sakit selama 1 jam untuk memudahkan ekspansi paru. Kaji tanda vital sesuai ketentuan institusi. Frekuensi dan karakter pernapasan dan bunyi napas harus dikaji dengan cermat. Takipnea, dispnea, sianosis, retraksi, atau tidak terdengarnya bunyi napas yang dapat menandakan pneumotoraks harus dilaporkan pada dokter.
Jumlah cairan yang dikeluarkan harus dicatat sebagai haluaran cairan. Pemeriksaan ronsen dada mungkin dilakukan untuk mengevaluasi tingkat reekspansi paru dan pneumotoraks. Emfisema subkutan dapat menyertai prosedur ini, karena udara dalam rongga pleura masuk ke dalam jaringan subkutan. Jaringan ini teraba seperti kertas (krepitus) ketika dipalpasi. Biasanya emfisema subkutan tidak menjadi masalah kecuali bila terjadi peningkatan dan menghambat organ lain (mis. trakhea). Klien harus dijelas-kan ten tang kondisi ini.
PEMERIKSAAN BIOPSITorasentesis adalah tindakan mengaspirasi cairan pleural atau udara, dilakukan untuk menghilangkan tekanan, nyeri, atau dispnea.
Respons yang diantisipasi: klien dalam keadaaan nyaman selama prosedur dan tidak mengalami dispnea, batuk, atau distres pernapasan.
Respons yang merugikan: klien mengalami distres pernapasan dan menunjukkan gejala seperti peningkatan frekuensi pernapasan; batuk takterkontrol; mukus berbusa dan bersemu darah; frekuensi jantung cepat; atau tanda-tanda hipoksia.
Peralatan yang dibutuhkan : trai torasentesis: jarum aspirasi No. 16; 8,75 cm, 1 ampul lidokain 1 % (5 ml), jarum No. 21; 3,75 cm, jarum No. 25; 5/8 inci, spuit 5 ml, spuit 50 ml, katup dua jalur, 3 buah tabung spesimen, kantung drainase, linen, plester adesif, aplikator prep, spong, trai prep, sarung tangan steril.
Perawatan pascaprosedur
Setelah prosedur, klien biasanya dibaringkan pada sisi yang tidak sakit selama 1 jam untuk memudahkan ekspansi paru. Kaji tanda vital sesuai ketentuan institusi. Frekuensi dan karakter pernapasan dan bunyi napas harus dikaji dengan cermat. Takipnea, dispnea, sianosis, retraksi, atau tidak terdengarnya bunyi napas yang dapat menandakan pneumotoraks harus dilaporkan pada dokter.
Jumlah cairan yang dikeluarkan harus dicatat sebagai haluaran cairan. Pemeriksaan ronsen dada mungkin dilakukan untuk mengevaluasi tingkat reekspansi paru dan pneumotoraks. Emfisema subkutan dapat menyertai prosedur ini, karena udara dalam rongga pleura masuk ke dalam jaringan subkutan. Jaringan ini teraba seperti kertas (krepitus) ketika dipalpasi. Biasanya emfisema subkutan tidak menjadi masalah kecuali bila terjadi peningkatan dan menghambat organ lain (mis. trakhea). Klien harus dijelas-kan ten tang kondisi ini.
Spesimen untuk pemeriksaan biopsi dapat dikumpulkan dari berbagai jaringan sistem pernapasan. Biopsi struktur trakheobronkhial dapat dilakukan selama bronkhoskopi. Biopsi scalene dan nodus mediastinal dapat dilakukan (dengan anestesi lokal) untuk mendapatkanjaringan guna pemeriksaan patologis, kultur, atau pengkajian sitologi.
Biopsi pleural
Biopsi pleural dapat dilakukan melalui insisi torakotomi kecil secara bedah atau selama torasentesis, menggunakan jarum cope. Biopsi jarum adalah prosedur diagnostik yang relatif aman dan sederhana yang sangat berguna untuk menentukan penyebab efusi pleural. Jarum mengangkat fragmen kecil pleura parietalis, yang digunakan untuk pemeriksaan kultur dan selular mikroskopis. Jika diperlukan pemeriksaan bakteriologi, spesimen biopsi harus didapatkan sebelum dimulai kemoterapi.
Dapatkan izin tindakan dari klien dan jelaskan tujuan dan pentingnya pemeriksaan diagnostik ini. Persiapan dan posisi klien untuk biopsi pleural serupa dengan persiapan dan posisi untuk torasentesis. Pemeriksaan ini menimbulkan nyeri, dan klien harus diam takbergerak. Pemeriksaan ini membutuhkan waktu 15 sampai 30 menit.
Komplikasi yang jarang terjadi termasuk nyeri sementara akibat cedera saraf interkosta, pneumotoraks, dan hemotoraks. Setelah prosedur amati klien terhadap komplikasi (mis, dispnea, pucat, diaforesis, nyeri hebat). Pneumotoraks yang berkaitan dengan biopsi jarum dapat saja terjadi. Perawat harus menyediakan selang dada dan peralatan drainase dada. Pemeriksaan ronsen biasanya dilakukan setelah prosedur ini. Terjadinya hemotoraks ditandai dengan peningkatan cairan dalam rongga pleural dan membutuhan tindakan torasentesis segera.
Seperti halnya dengan biopsi pleural, biopsi paru dapat dilakukan dengan pemajanan bedah paru (biopsi paru terbuka) dengan atau tanpa endoskopi menggunakan jarum yang dirancang untuk mengangkat jaringan paru. Jaringan kemudian diperiksa terhadap struktur selular abnormal dan bakteri. Biopsi paru paling sering dilakukan untuk mengidentifikasi tumor pulmonal atau perubfthan parenkim (mis. sarkoidosis).
Rangkuman Bab
Untuk dapat melakukan pengkajian keperawatan yang terarah dan sistematis pertimbangkan daftar periksa pengkajian berikut ini:
1. Sudahkah say a mengumpulkan semua peralatan, termasuk wadah untuk spesimen sputum?
2. Sudahkah saya mencuci tangan dengan bersih?
3. Sudahkah saya menghangatkan bagian bell dan diafragma stetoskop dalam genggaman saya?
4. Menggunakan survai cepat untuk mengevaluasi kesulitan bernapas klien, sudahkah saya memutuskan akan seberapa luas pemeriksaan dilakukan?
5. Jika memeriksa anak-anak, apakah saya menggunakan stetoskop ukuran anak-anak.
6. Apakah saya sudah menyiapkan selimut yang cukup untuk menutupi tubuh klien?
7. Sudahkan saya menelaah data laboratorium yang relevan?
Pengkajian sistem pernapasan, seperti halnya pengkajian pada sistem tubuh lainnya, harus menitikberatkan sifat individual klien (disesuaikan dengan masalah dan kebutuhan klien saat ini).
Pengkajian sistem pernapasan dimulai dengan mengumpulkan riwayat kesehatan yang mencakup data biografi, demografi, gejala saat ini (keluhan), riwayat kese¬hatan masa lalu, dan riwayat psikososial.
Pemeriksaan fisik dilakukan setelah riwayat kesehatan dikumpulkan dengan meng¬gunakan teknik inspeksi, palpasi, perkusi dan auskultasi.
Pengkajian diagnostik pada sistem pernapasan bertujuan untuk mengkaji status fungsi anatomi dan spesimen.
Pemeriksaan diagnostik untuk mengevaluasi fungsi pernapasan termasuk uji fungsi pulmonal, oksimetri nadi, kapnografi, dan analisis gas darah arteri.
Pemeriksaan diagnostik untuk mengevaluasi struktur anatomi termasuk radiologi toraks dan paru-paru, ultrasonografi, CTscan, fluoroskopi, angiografi pulmonal, PET, endoskopi, dan bronkhoskopi.
Pemeriksaan diagnostik untuk mengevaluasi spesimen termasuk pemeriksaan sputum, torasentesis, dan pemeriksaan biopsi.






Tidak ada komentar:
Posting Komentar